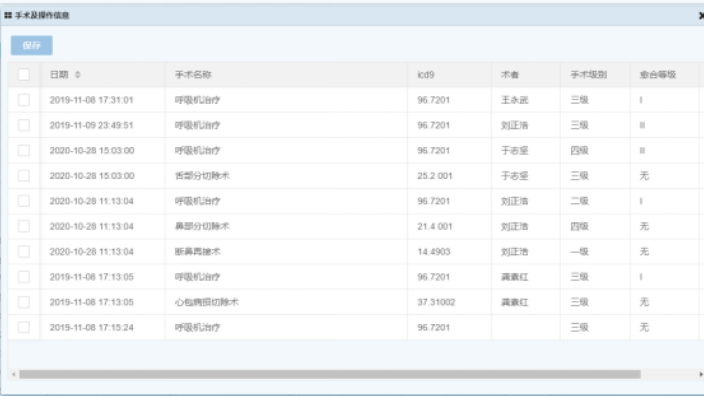
莱文医保DRG分组及费用预警:医院病历首页的填写,对进入DRG是至关重要的。病历首页上涵盖四类信息,即病人的个人信息、诊断信息、医疗信息、费用信息。根据病人的主要诊断,按组织解剖学分为26个主要诊断大类,如神经系统、消化系统、呼吸系统等。接下来,每个系统的疾病按照其医疗方式继续分组,比如神经系统的疾病若进行手术医疗,则被分到外科组,若以取栓、溶栓等方式医疗,就会分到内科组。较后,还要考虑到病人的年龄、并发症等因素继续分组,比如同样都是急性阑尾炎,28岁的年轻人和88岁多种慢病缠身的老年人,住院时间、住院费用以及未来疾病的转归都会有很大的不同。要对DRG病组成本做出科学合理的预测,并在实践过程中不断调整与改进。莱文LevelDRGs分组点数查询系统费用
DRG的影响在于哪些方面?首先是医保付费。在DRG中,医保付费是基础,没有付费就没有利益机制。如今,医院大都利用DRG系统进行绩效管理,但没有适当的利益驱动,绩效管理难以落实。有付费,后续工作才会顺理成章。其次是医疗品质监管。质量监管基于DRG,公开透明;质量监测基于同业标尺;绩效促进基于DRG的绩效评价。之后是医院管理。在战略管理中,医院要确定重点DRG作为主要服务领域,后续成本控制、绩效薪酬都基于此。而医院物流管理,国际上称之为以价值为基础的采购,即买到性价比高的药品或耗材。莱文LevelDRGs分组点数查询系统费用DRG付费具体是指什么?
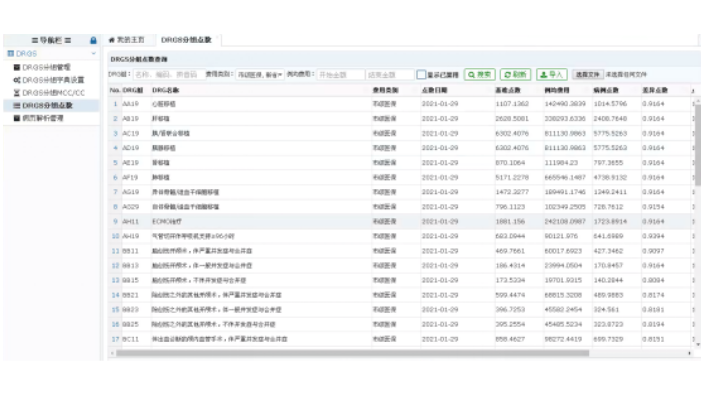
随着医保支付变革驶入“快车道”,对于医院而言,依靠扩床位、抢患者获得盈余的时代不复存在。DRG下错综复杂的医疗行为被“计量化、可比化”,医疗机构不可避免地从“规模”到“价值”的过渡。为更好适应医保支付变革形势,医院应以质量和安全为前提,通过分析全院病组结构,筛选优势重点病组、优化学科建设,转变运营机制,促进医院效益提升。同一DRG病组内的病人获取的医保收入是既定的,收治病人的多寡与亏损结余不成正比,优势重点病组才是关键,深入细致测算,会发现约20%的病组是影响医院收入变化的关键变量。
DRG支付下医院运营管理整体解决方案,搭建院内多科室联合的自生态。DRG时代,医院运营模式将发生颠覆性的改变:收入计量转变为以DRG为主的打包付费,费用与行业标准相关;收入核算转变为医保结算清单,每一份病案首页填全填准直接关联收入;绩效奖金转变为优劳优得,与行业对比呈现优势。更深层的改变,是对病案数据质量的提升,病案质控从病案科前移至临床;是规范医疗服务行为,遵循临床路径变得前所未有地重要;是对学科建设的决策,使医院真正拥有可持续发展的能力。莱文DRGs分组手术查询功能有:Drg系统后期规划。
医保drg已经在多个城市试点,比如北京市,武汉市,天津市,沈阳市等城市,并且取得了不错的效果。医保drg适用范围:医保drg本质上就是采用一套管理工具,是以划分医疗服务产出为目标的,医保drg比较适用于急性住院的病例,能够获得更快的管理以及更好的医疗。医保drg不适用范围:门诊病历,因为门诊病历比较复杂,生病的原因有很多种,症状也各有不同;康复病历,因为每个人康复的情况都不一样;需要长期住院的病例;诊断结果以及医疗的方式都相同,但是产生的结果变异巨大的病例。DRG组支付标准等于DRG组的相对权重乘以费率得到。莱文LevelDRGs分组点数查询系统费用
医保应开展基于DRGs-PPS的日常审核。莱文LevelDRGs分组点数查询系统费用
DRGs-PPS付费方式下病人使用的药品、医用耗材和检查检验都成为诊疗服务的成本,因此监控重点已经从费用明细转变成对病例整体的合理性和准确性进行审核。从医保局的角度,另一个主要的监管目标是监控医院的医疗质量是否因为合理控费而有明显地降低。将次均费用、平均住院日、CMI、总权重、低风险组死亡率、中低风险组死亡率等关键指标纳入考核范围,强化医保对医疗服务的监控作用。并将DRGs方法作为对医院服务能力、服务绩效和医疗质量进行客观定量评价的重要手段之一,逐步加大量化评价方法在医院评审中所占的比例。莱文LevelDRGs分组点数查询系统费用