DRG分类补偿如何发展?一些DRG分类补偿不足的疾病变得就医难,医院之间会出现推诿现象;在控费的需求下,医院采用耗材资源大的新诊断方法、新医疗方法、新服务项目的积极性会降低,这在一定意义上不利于临床医学的创新发展;医院注重控制医疗资源,放松医疗质量控制,该用的贵重药不用,该用的贵重检查医疗手段不用,贻误了较佳的医疗时机影响了疗效,医患纠纷增加;医院会设法将患者的诊断有意地向赔偿高的DRG组转移,会设法分解患者的住院次数,或者要求患者院外拿药,导致患者医疗成本增加。如此一来,如何有效地管理和控制面向DRG的医疗服务成本,将是当前医院所需面临和思考的重要的课题。而对监管部门来说,如何对医疗质量和推诿病人等行为进行监控,也需要制定出相应的举措。莱文DRGs预分组查询包括高倍率病例提醒。DRG系统操作方法
DRG战略意义:激励重构+资源配置。一般来讲,大家普遍认为DRG是控费措施其实,真正的控费“大招”,是区域总额预算,或医院总额预算。进行区域或医院总额预算划分,就是在帮助医院控费。这是题外话。那么除了控费,DRG系统的战略意义还有什么?实行DRG之后,能够重构医院激励结构,使其医疗服务行为发生变化。原来按项目付费下的激励结构,通过扩充病源、增加例数、膨胀规模,来实现经济效益。实行DRG以后,医务人员想获得更多收入,必须控制成本,提升质量,或者维持质量不变,控制成本,改善服务,提高效率。综合医院DRGs分组手术查询系统报价DRG分类补偿如何发展?
医保drg指的是按照疾病诊断进行分组,将住院病人按照患病的类型、病情的严重程度、医疗方法、个人特征、合并症、并发症等因素进行评定,并且以组为单位打包确定价格、收费以及医保支付的标准。医保drg的推出可以让患者清楚了解自己的诊断花费,也可以减少医疗资源的浪费。医保drg是医保支付方式的一个重大变革,已经在试点城市实行后续将在全国全方面推广。此前传统的医保支付方式是:只要在医保范围内,在结算时医保基金和患者按照规定的比例支付。而少数医院为了盈利,会让患者做一些不必要的检查项目,这样不仅导致患者以及医保基金多花了钱,同时也造成了浪费。医保drg的推行会将医疗标准化,根据国家规定将drg分成了618个不同的疾病组,并且对不同疾病组的医疗花费进行了标注化封顶,后续患者就有希望“用更少的钱治好病”了。
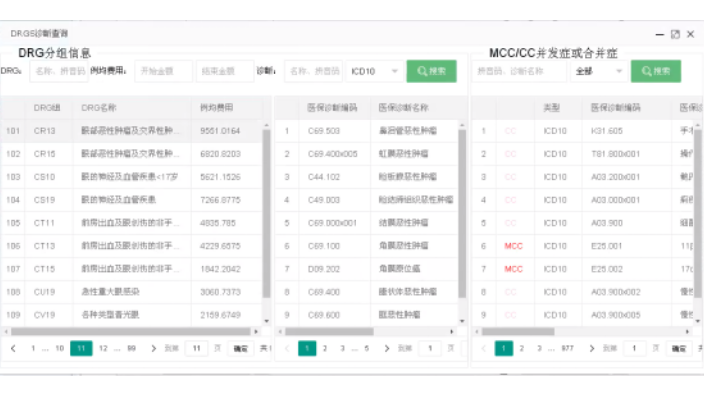
莱文MCC/CC排除表:一些其他诊断与主要诊断关系密切,在MCC/CC列表中都有一个对应的排除表表号,当这些疾病诊断作为主要诊断出现时,相应的MCC/CC应该被 排除,即不被视为MCC/CC;MCC/CC排除表诊断目录,数据来源于CHS-DRG国家2020版目录,根据浙江版医保反馈数据,定期更新;莱文DRGs分组点数设置:区分医保:根据各地不同的医保可设置不同DRG分组点数;导入分组点数:可按月导入分组点数,或者按年导入分组点数,系统自动识别取较新的一条分组点数。DRG分组对于疾病主要诊断的选择要求很高。
通过优化全院病组结构、进行重点病组梳理之后,医院可以了解全院及专科疾病谱,调整专科病组结构,同时可对专科进行定位,对标同级同类专科,进而找出差距。此外,使用DRG相关指标,包括DRG组数、CMI、总权重、时间消耗指数、费用消耗指数和低风险死亡率,可以对临床重点专科的住院服务绩效进行评价,助力专科建立提升医疗质量的措施。目前DRG已应用于资源配置、费用管控、学科建设、质量管理等领域,应用DRG优化病组结构也是适应医保支付变革形势下医院增益的方向趋势。用好DRG管理、控费工具,明确学科优势,调整病组结构,利于医院保持自身发展中心竞争力。通过科学研究、人才培养和基地建设,加快学科协同发展。莱文DRG是一款服务于医院的医保疾病诊断相关分组(DRG)系统软件。武汉中小医院DRGs分组手术查询系统
DRG即“按疾病诊断相关分组”。DRG系统操作方法
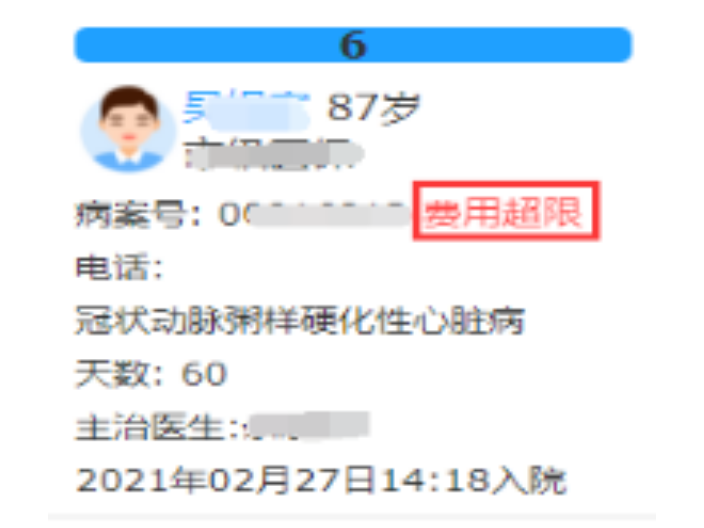
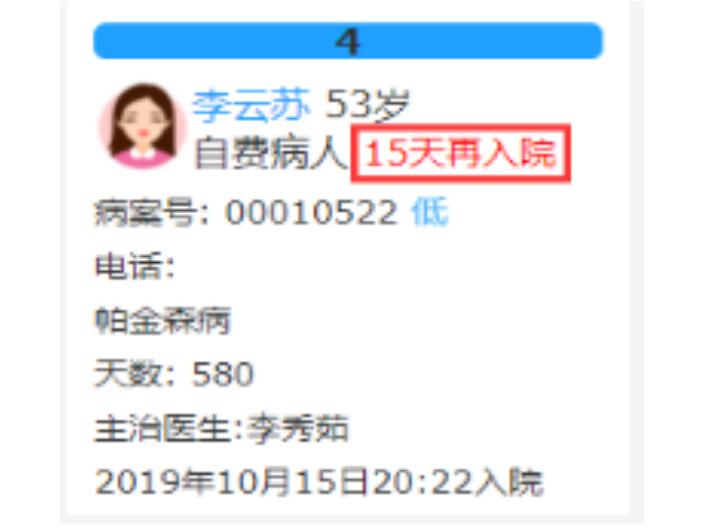
莱文DRGs预分组查询包括哪些功能?高倍率病例提醒:高倍率病例:1)基准点数小于等于100点的DRG组中,费用高于该DRG组住院均次费用3倍的病例;2)基准点数大于100点且小于等于200点的DRG组中,费用高于该DRG组住院均次费用2.5倍的病例;3)基准点数大于200点的DRG组中,费用高于该DRG组住院均次费用2倍的病例。低倍率病例提醒:低倍率病例:住院总费用为该DRG组均次费用0.4倍及以下的病例(日间手术病例除外)。15天再入院提醒:1、15天再入院计算规则:上次病历和本次病历为同一个DRG分组 ,本次入院时间减去上次出院时间 <= 15天;2、Drg的点数计算规则: 上次分组病例点数及例均费用 减半计算。费用超限提醒:当住院费用达到例均费用的90%时,床卡页面进行提醒。DRG系统操作方法